Лікування булімії
Булімія може спричинити важкі та небезпечні для життя медичні ускладнення, такі як електролітний дисбаланс, проблеми з серцем (від нерегулярного серцебиття до серцевої недостатності), карієс, захворювання ясен, шлунково-стравохідний рефлюкс та проблеми з травленням.
Булімія також часто зустрічається разом з депресивними розладами та тривожними розладами. Це може відбуватися одночасно з вживанням речовин та розладами особистості. І є підвищений ризик самогубства.
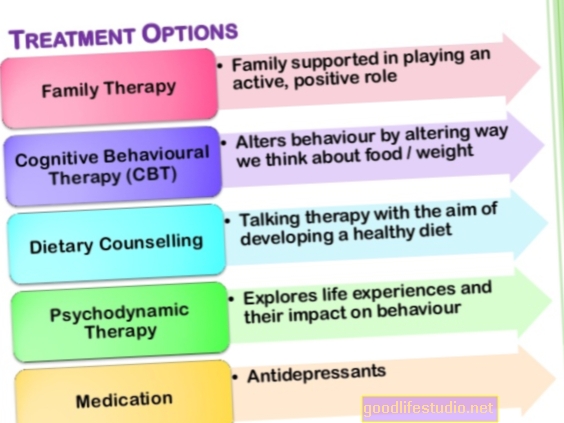
Однак, незважаючи на те, що булімія є серйозною хворобою, її можна успішно лікувати, і люди повністю одужують. Вибір лікування для дітей та дорослих - це психотерапія. Ліки можуть бути корисними, але ніколи не повинні пропонуватися як єдине втручання. Хоча типово переважно амбулаторне лікування, деяким особам з булімією може знадобитися більш інтенсивне втручання.
Психотерапія
Психотерапія є основою лікування булімії. Для дітей та підлітків з булімією рекомендації щодо лікування розладів харчової поведінки та дослідження рекомендують використовувати сімейне лікування нервової булімії (FBT-BN). Зазвичай це включає від 18 до 20 сеансів протягом 6 місяців. У FBT-BN батьки є значною частиною лікування. Терапевт допомагає батькам та дитині налагодити спільні стосунки, щоб створити регулярні схеми харчування та зменшити компенсаторну поведінку. На пізніх етапах FBT-BN терапевт та батьки підтримують дитину у встановленні більшої самостійності, якщо це доречно. На завершальному етапі терапевт зосереджується на будь-яких занепокоєннях батьків чи дитини щодо припинення лікування, а також створює план профілактики рецидивів.
Якщо FBT-BN не допомагає або батьки не хочуть відігравати таку велику роль у лікуванні, наступним кроком може бути індивідуальний CBT, який спеціально розроблений для розладів харчування у підлітків. Цей вид CBT фокусується на зменшенні дієти, поряд із зміною невпорядкованої поведінки та думок, пов’язаних з вагою та формою. Лікування також зосереджується на проблемах розвитку та включає кілька сеансів з батьками.
Для дорослих, відповідно до більшості рекомендацій щодо лікування розладів харчової поведінки та останніх досліджень, покращена когнітивна поведінкова терапія (CBT-E) має найкращі докази наявності булімії. CBT-E вважається лікуванням першої лінії, і в дослідженнях він перевершує інші методи лікування.
CBT-E зазвичай складається з 20 сеансів протягом 20 тижнів, і початкові сеанси, як правило, два рази на тиждень. Це високо індивідуальна терапія, що означає, що терапевт створює специфічне лікування для кожної людини залежно від їх симптомів. CBT-E має чотири етапи: На першому етапі терапевт і клієнт отримують розуміння булімії, стабілізують харчування та вирішують проблеми з вагою. На другому етапі терапевт зосереджується на «підведенні підсумків» або перегляді прогресу та підготовці лікування для наступного етапу. На третьому етапі терапевт зосереджується на процесах, що підтримують хворобу, що, як правило, передбачає виключення дієти, зменшення занепокоєння з приводу форми та прийому їжі, а також боротьбу з повсякденними подіями та настроями. На останньому етапі терапевт і клієнт зосереджуються на подоланні невдач та підтримці позитивних змін, які вони зробили.
Більшість рекомендацій щодо лікування також рекомендують міжособистісну терапію (ІПТ) як альтернативу ТГТ. Дослідження, що порівнювали CBT з IPT, виявили, що CBT, як правило, діє швидше, але IPT наздоганяє і веде до значного вдосконалення та довговічних, довготривалих ефектів.
IPT базується на ідеї, що міжособистісні проблеми спричиняють низьку самооцінку, негативний настрій та занепокоєння, що змушує людей переїдати та брати участь в інших симптомах харчових розладів. Це стає нескінченним циклом, оскільки поведінка з порушеннями харчової поведінки може додатково руйнувати відносини та соціальні взаємодії та викликати симптоми. IPT триває приблизно від 6 до 20 сеансів і складається з трьох фаз.
На першому етапі терапевт і клієнт отримують всебічну історію стосунків та симптомів людини та того, як вони впливають один на одного. На другому етапі терапевт і клієнт зосереджуються на одній проблемній області та на цілях лікування (які встановлені разом). IPT включає чотири проблемні області: горе, міжособистісні рольові суперечки, рольові переходи та міжособистісний дефіцит. Наприклад, терапевт і клініцист може зосередитись на конфлікті з близьким другом та способах його вирішення, або зосередитися на навігації на переході до початкового коледжу. На третьому етапі терапевти та клієнти обговорюють закінчення лікування, аналізують прогрес та визначають, як підтримувати цей прогрес після терапії.
Крім того, існують і інші методи лікування, які видаються перспективними для булімії. Наприклад, діалектична поведінкова терапія (DBT) була спочатку розроблена для лікування прикордонних розладів особистості та хронічно суїцидальних осіб. У своїй адаптації до розладів харчування DBT зосереджується на усуненні запою та очищення та створенні більш насиченого життя. Це вчить людей здоровим навичкам емоційної регуляції та збалансованому підходу до їжі, серед інших навичок.
Іншим перспективним втручанням є інтегративна когнітивно-афективна терапія (ICAT), яка включає 21 сеанс та сім основних цілей. Наприклад, люди з булімією вчаться розпізнавати і терпіти різні емоційні стани; приймати регулярний режим харчування; брати участь у вирішенні проблем та самозаспокійливій поведінці, коли їм загрожує порушення поведінки; виховувати самоприйняття; та керувати спонуканнями та поведінкою після розладу харчової поведінки після лікування.
Ліки
Флуоксетин (Prozac), селективний інгібітор зворотного захоплення серотоніну (СІЗЗС), є єдиним препаратом, схваленим Управлінням з контролю за продуктами та ліками США для лікування булімії. Схвалення базувалося насамперед на двох великих клінічних випробуваннях, які показали, що флуоксетин зменшує запої та блювоту. Дози від 60 до 80 мг флуоксетину виявляються ефективнішими, ніж менші дози. Однак деякі люди з булімією можуть не переносити більш високу дозу, тому лікарі, як правило, починають приймати ліки з 20 мг і поступово збільшують дозу, якщо ліки не допомагають.
Поширені побічні ефекти флуоксетину включають безсоння, головні болі, запаморочення, сонливість, сухість у роті, пітливість та розлад шлунку.
Інші СІЗЗС вважаються лікуванням другої лінії, але є деякі запобіжні заходи. Згідно зі статтею 2019 року про фармакологічне лікування розладів харчової поведінки, існує певна занепокоєність щодо тривалого QTc у осіб, які приймають високі дози циталопраму (Celexa). Знову ж таки, ймовірно, людям з булімією також будуть потрібні високі дози. (Незвично довгий інтервал QT пов'язаний із підвищеним ризиком розвитку аномальних серцевих ритмів.) Це обмежує використання циталопраму та, можливо, есциталопраму (Lexapro).
Життєво важливо ніколи не різко припиняти прийом СІЗЗС, оскільки це може спричинити синдром припинення лікування, який деякі професіонали називають абстиненцією. Це може включати грипоподібні симптоми, запаморочення та безсоння. Натомість важливо, щоб ваш лікар допомагав вам повільно і поступово зменшувати дозу препарату (і навіть тоді ці симптоми все одно можуть виникати).
Дослідження ліків у підлітків були дуже обмеженими. Лише одне невелике відкрите випробування у 2003 р. Розглядало ефективність флуоксетину у 10 підлітків із булімією. Він виявив, що флуоксетин є ефективним і добре переноситься. Однак це дослідження не було відтворено, і жодні плацебо-контрольовані дослідження не проводились. Ризик суїциду може бути вищим із застосуванням СІЗЗС у молодих груп населення, тому для лікарів критично важливо обговорювати ці ризики з клієнтами та сім'ями, а також уважно стежити за клієнтами, яким призначили СІЗЗС.
Крім того, було проведено багато досліджень трициклічних антидепресантів (ТСА) при лікуванні булімії у дорослих. Найкращим TCA для булімії може бути дезіпрамін (Norpramin), оскільки він має менші серцеві ефекти, седативний ефект та антихолінергічні побічні ефекти (наприклад, сухість у роті, затуманення зору, запор, запаморочення, затримка сечі). У попередніх рекомендаціях США щодо лікування (2006 р.) Не рекомендується використовувати ТСА як початкове лікування, тоді як рекомендації Світової федерації товариств біологічної психіатрії 2011 р. Рекомендують ТКА.
Ліки можуть бути корисними, але їх ніколи не слід призначати як єдине лікування булімії. Швидше, це повинно супроводжуватися терапією.
Рішення приймати ліки має бути спільним. Дуже важливо обговорити з лікарем будь-які занепокоєння, включаючи потенційні побічні ефекти та синдром припинення лікування (із застосуванням СІЗЗС).
Госпіталізація та інші втручання
Амбулаторне лікування - це лікування першої лінії. Однак, якщо амбулаторне лікування не дає результату, людина суїцидальна, поведінка з порушенням харчової поведінки погіршується або виникають медичні ускладнення, можуть знадобитися більш інтенсивні втручання.
Існують різні варіанти інтенсивних втручань, і рішення слід приймати в індивідуальному порядку. Загалом, конкретне втручання залежить від тяжкості, медичного стану, мотивації лікування, історії лікування, супутніх захворювань та страхового покриття.
Для деяких хворих на булімію правильним вибором може бути перебування в інтернатному лікувальному центрі з розладами харчової поведінки. Такі заклади, як правило, включають широкий спектр спеціалістів - психологів, лікарів та дієтологів - та методи лікування - індивідуальну терапію, групову терапію та сімейну терапію. Люди перебувають у центрі цілодобово та без вихідних та харчуються під контролем.
Коли хворий на булімію тяжко хворий або має інші серйозні медичні проблеми, може знадобитися коротка стаціонарна госпіталізація, щоб допомогти їй стабілізуватися. По можливості найкраще зупинитися в відділенні, яке спеціалізується на лікуванні харчових розладів.
Коли це вважається безпечним, людина починає відвідувати амбулаторне лікування. Це може бути часткова госпіталізація (PHP) або інтенсивне амбулаторне лікування (IOP). PHP може бути підходящим для людей, які мають стабільність у медичному відношенні, але все ще потребують структури та підтримки, щоб не брати участь у поведінці з порушеннями харчової поведінки. Як правило, це означає відвідування центру розладів харчової поведінки приблизно від 6 до 10 годин на день, 3 - 7 днів на тиждень; відвідування різних видів терапії, таких як індивідуальна та групова терапія; і їдять там більшу частину їжі, але сплять вдома. ВГД включає відвідування лікувальної програми, яка також включає різні терапії, протягом декількох годин на день, 3 - 5 днів на тиждень, і з’їдання там одного прийому їжі.
Стратегії самодопомоги
Зверніться до поважних ресурсів. Наприклад, ви можете переглянути книги Побиття свого розладу харчування і Коли у вашого підлітка є порушення харчування. Вибираючи ресурс, дуже важливо переконатись, що він не рекомендує дотримуватися дієти або схуднути, оскільки участь у будь-якому з них викликає та продовжує булімічну поведінку. (Ще одне ключове слово, від якого слід триматися подалі, - це «регулювання ваги».) У цій частині Psych Central експерт з розладів харчової поведінки Дженніфер Роллін ділиться, чому обіцянка схуднення клієнтам неетична. Роллін також розповідає більше про цей подкаст і про цей.
Навчіться ефективно справлятися з емоціями. Неможливість сидіти з незручними емоціями може призвести до участі в поведінці з порушенням харчової поведінки. На щастя, обробка емоцій - це навичка, яку кожен може навчитися, відпрацювати та опанувати. Ви можете почати з прочитання кількох статей (наприклад, як сидіти з болючими емоціями) або книг про емоції (наприклад, Заспокоєння емоційного шторму).
Стежте за вашими медіа. Хоча засоби масової інформації не викликають розладів харчування, це може ускладнити одужання та поглибити ваше бажання дотримуватися дієти та схуднути. Зверніть увагу на людей, за якими ви стежите в соціальних мережах, шоу, які ви дивитесь, журнали, які ви читаєте, та іншу інформацію, яку ви споживаєте. Не слідкуйте за людьми, які пропагують детоксикації, дієти, "плани харчування" і взагалі прославляють погляд певним чином. Натомість дотримуйтесь осіб, які застосовують антидієтичний підхід і є прихильниками здоров’я на будь-якому рівні.
Американська психіатрична асоціація. (2013). Діагностично-статистичний посібник психічних розладів (5-е вид.). Арлінгтон, Вірджинія: Американське психіатричне видавництво.
Андерсон, Л.К., Рейлі, Е.Є., Бернер, Л., Віренга, К.Є., Джонс, М.Д., Браун, Т.А., ... Кьюсак, А. (2017). Лікування розладів харчування на вищих рівнях допомоги: огляд та проблеми. Поточні звіти про психіатрію, 19, 48, 1-9. DOI: 10.1007 / s11920-017-0796-4.
Ворона, С.Дж. (2019). Фармакологічне лікування розладів харчування. Психіатричні клініки Північної Америки, 42, 253-262. DOI: 10.1016 / j.psc.2019.01.007.
Горрелл, С., Ле-Гранж, Д. (2019). Оновлення щодо лікування нервової булімії. Психіатричні клініки Північної Америки, 42, 2, 193-204. DOI: https://doi.org/10.1016/j.chc.2019.05.002.
Гільберт, А., Хук, Х.В., Шмідт, Р. (2017). Доказові клінічні рекомендації щодо розладів харчування: міжнародне порівняння. Сучасна думка в психіатрії, 30, 423-437. DOI: 10.1097 / YCO.0000000000000360.
Карам А.М., Фіцсіммонс-Крафт Е.Є., Танофскі-Крафф М., Вілфлі Д.Е. (2019). Міжособистісна психотерапія та лікування харчових розладів. Психіатричні клініки Північної Америки, 42, 205-218. DOI: 10.1016 / j.psc.2019.01.003.
Котлер Л., Девлін М.Дж., Девіс М., Уолш, Б.Т. (2003). Відкрите випробування флуоксетину для підлітків з нервовою булімією. Журнал дитячої підліткової психофармакології, 13, 3, 329–35. DOI: 10.1089 / 104454603322572660.
Національний інститут досконалості здоров’я та догляду (NICE). (2017). Порушення харчування: розпізнавання та лікування. Отримано з nice.org.uk/guidance/ng69.
Пісецький, Е.М., Шефер, Л.М., Wonderlich, S.A., Петерсон, C.B. (2019). Нові психологічні методи лікування харчових розладів. Психіатричні клініки Північної Америки, 42, 219-229. DOI: 10.1016 / j.psc.2019.01.005.
Уейд, Т.Д. (2019). Недавні дослідження нервової булімії. Психіатричні клініки Північної Америки, 42, 21-32. DOI: 10.1016 / j.psc.2018.10.002.